Run .... Trail .... Pain .... La santé du coureur ....
Faster : The story of Breaking 2 en français.
Le lendemain du marathon de New York, retrouvez le reportage de National Géographic sur la tentatide de record du marathon en moins de 2h.
Le Syndrome de l'essuie-glace
Le syndrome de l’essuie-glace chez le runner
Aujourd’hui, le focus santé concerne le syndrome de l’essuie-glace. En effet, de nombreux coureurs consultent actuellement pour ce syndrome très invalidant dans la pratique de la course à pied.

La question qui demeure est la suivante : “ Y a-t-il plus de personnes touchées par cette pathologie à l’heure actuelle qu’auparavant ? “ La réponse est sans doute positive. Mais pourquoi ? Certainement parce qu’à l’heure actuelle, pour bon nombre de coureurs la norme de course est devenue en terme de distance le marathon sur route et les distances longues en trail. Pour preuve, l’engouement de courses comme l’UTMB qui nécessite un tirage au sort où les 50 000 runners inscrits au marathon de Paris cette année.
La conséquence de cet emballement dans la course de longue distance est bien sûr l’augmentation des cadences d’entrainement et bien sûr le temps passé en course. Il est d’ailleurs fréquent que l’évenèment inaugural de la douleur du syndrome de l’essuie-glace soit ressenti après une course et moins souvent à l’entrainement.
Si l’on reprend l’exemple du marathon, le temps moyen sur celui de Paris en 2012 était de 4h10. Il n’est donc pas étonnant de retrouver des coureurs qui développent cette pathologie après leur course qu’après leur entrainement. (Il est rare de s’entraîner plus de 4h sur une seule sortie).
Le syndrome de l’essuie-Glace: Qu’est ce que c’est?
L’appellation médicale du syndrome de l’essuie-glace est le syndrome de la bandelette ilio-tibilale mais également syndrome de la bandelette de Maissiat ou encore balayage du fascia-lata. Il s’agit d’une “tendinite“affectant une bande fibreuse qui relie le bassin (os iliaque) au genou (sur sa face externe).

La bandelette ilio-tibiale est la réunion de 2 muscles en haut de la cuisse ( le Tenseur du Fascia Lata (TFL) et du grand fessier) qui se terminent en bas sur la face externe du genou (tibia). Elle passe en pont au-dessus du condyle externe du fémur (zone friction).
Lors du mouvement de flexion/extension pendant la course, cette bande fibreuse va frotter sur le condyle externe du fémur par un mouvement d’avant en arrière (à la manière d’un esuie-glace). Cette friction répétée va entraîner une inflammation pouvant aboutir à des micro-déchirures des fibres tendineuses voir une bursite (inflammation de la bourse séreuse entre le tendon et le tubercule osseux).
Quels sont les symptômes ?
- Les douleurs sont situées sur la zone externe du genou :
Le tractus ilio-tibial et la bandelette de Maissiat se prolongent sur le côté externe du fémur (cuisse) en partant du bassin et s’insérant au niveau du tibia. Sur cette trajectoire, la plaque tendineuse de ce muscle frotte le condyle externe du fémur, créant ainsi une inflammation, et c’est à cet endroit précisément que le syndrome de l’essuie-glace apparaît. Parfois la douleur peut remonter le long du bord externe de la cuisse.
Peut être confirmer par le test de Renne : douleur en flexion- extension du genou en charge sur un pied
- Le côté externe du genou est sensible à la palpation :
A chaque foulée, il se crée un frottement entre le tendon de ces muscles (TFL et grand fessier) et le condyle externe du fémur, ce qui irrite les tissus avoisinant. C’est la raison pour laquelle cette zone devient sensible à la pression.
Pour le mettre en évidence, utiliser le test de Noble : douleur vive et précise à la pression du condyle externe, 2 à 3 cm. au-dessus de l’interligne avivée par le passage de la flexion à l’extension.
- Les douleurs deviennent permanentes après un certain temps et une certaine distance :
Pendant le mouvement oscillant de la foulée (flexion/extension), le tractus ilio-tibiale doit surpasser la proéminence du condyle externe du fémur. Suite à cette irritation mécanique et répétitive cet endroit commence à être douloureux. Les douleurs se manifestent particulièrement à partir d’une certaine distance. Au début de l’entraînement le corps tolère ce frottement mais par la suite il cède sous cette irritation. Seul l’arrêt du mouvement et de l’entraînement peuvent atténuer la douleur. La marche est très souvent non douloureuse. Le dénivelé peut accélérer l’apparition des douleurs.
Quels sont les facteurs de risques ?
|
Hormis le traitement de la cause clairement identifiée du syndrome de l’essuie-glace, il est nécessaire de renforcer mais aussi d’assouplir les muscles s’insérant sur le genou.
Traitement
Avant de commencer un traitement quelconque, assurez vous du bon diagnostic de vos douleurs par un praticien compétent. Il sera le plus à même à vous conseiller la thérapeutique à entreprendre.
Bon run à tous.
Fabrice BEDIN - Ostéopathe DO
L'aponévrosite plantaire chez le coureur à pied
L’aponévrosite plantaire chez le coureur à pied

Une pathologie moins connue que le syndrome de l’essuie-glace mais tout aussi invalidante est l’aponévrosite plantaire. Cette dernière est une inflammation de l’aponévrose plantaire soit au niveau de son insertion sur le calcanéum (os du talon) soit plus rarement au niveau de son corps charnu. Elle s’appelle parfois fasciite plantaire.
Très souvent, l’aponévrosite plantaire est confondue avec l’épine calcanéenne. L’épine calcanéenne est une calcification de l’insertion calcanéenne de l’aponévrose. En cas d’aponévrosite, il n’existe pas de calcification, ce qui rend la radio du pied non spécifique pour le diagnostic.
L’aponévrose plantaire, qu’est ce que c’est et à quoi sert-elle?

L'aponévrose plantaire est un tissu fibreux plus ou moins triangulaire à sommet postérieur. Elle s'insère en arrière sur le tubercule du calcanéum. En avant, elle se divise en languettes qui vont se fixer sur la base des premières phalanges. L'aponévrose sous-tend l'arche interne du pied. On peut le comparer à un ligament fibreux peu flexible ce qui lui permet de transmettre la force de propulsion de l'arrière vers l'avant en stabilisant l'arrière-pied en varus. Dans sa biomécanique, elle est en continuité avec le fonctionnement de la chaîne musculaire postérieure (ischio-jambiers en haut et triceps sural en bas).
A quel moment l’aponévrosite peut elle apparaître?
L'âge moyen d'apparition de l'aponévrosite plantaire est de 40 ans. Comme le fascia n'est pas très souple, cet étirement peut causer de petites déchirures qui mènent à l'inflammation et à la douleur. Parmi les facteurs imposant une pression supplémentaire au fascia plantaire et au talon, on compte une surélévation ou un affaissement de la voûte plantaire et la marche sur une surface inégale.
Il existe de nombreuses causes à l’aponévrosite plantaire:
Causes sportives:
- Port de chaussures inadaptées comme souvent, et pour l’utilisation hors sport l’utilisation de chaussures type “Tong“
- Une raideur des muscles des mollets est très souvent à l'origine du trouble (à prendre en compte dans le traitement).
- Augmentation brusque des volumes d’entrainement, de l’intensité ou de course avec des chaussures inadaptées au terrain.
Causes extra-sportives:
- un poids excessif sur le pied d'une station debout prolongée
- des déséquilibres mécaniques du pied
- l'arthrose et la polyarthrite rhumatoïde, ...
- un gain de poids soudain
Pour les personnes ressentant une douleur uniquement le matin, une autre cause de douleur est le rétrécissement du fascia plantaire. En effet, pendant la nuit, la flexion de la cheville, ce qui amène les orteils à pointer vers le sol, raccourcit le fascia plantaire. Le matin lorsque vous vous levez, son allongement peut provoquer une douleur. Il ne s'agit toutefois pas d'un événement strictement nocturne. La douleur peut se déclencher à tout moment où le pied est courbé (c'est-à-dire pointé) pendant des périodes prolongées. Par exemple, une longue conduite automobile peut causer une aponévrosite dans le pied droit qui appuie sur l'accélérateur.
Le type de pied dans son analyse statique par contre n'est pas un facteur de risque. Ainsi, la répartition des "types" de pied est comparable chez les patients sains et chez les patients atteints d'aponévrosite, à savoir : 30% de pieds creux, 20% de pieds plats. (Méta-analyse canadienne menée sur 3500 coureurs)
Quels symptômes ?
Le symptôme quasi unique de l'aponévrosite plantaire est la douleur talonnière. Elle est ressentie surtout lors de la mise en charge (la matin ou après une position assise prolongée). La douleur est ressentie lors de l'attaque du talon au sol et n'est pas soulagée par la marche sur la pointe du pied. Cette douleur de mise en charge est ressentie sous le talon et diminue progressivement après quelques minutes. En cours de journée elle réapparaîtra suite aux pressions répétées sous le calcanéum. La douleur est bilatérale dans 30 à 35% des cas. Lors de la course, la douleur apparaîtra souvent rapidement et son apparition pourra varier en fonction de l’utilisation de chaussures différentes.
Une boîterie peut être parfois observée.
L'examen clinique retrouvera une douleur exquise lors de la pression de l'insertion calcanéenne de l'aponévrose. La palpation des faces latérales du calcanéum n'est pas douloureuse comme elle le serait en cas de fracture de fatigue du calcanéum. Il n’y a ni rougeur ni oedème.
La recherche des facteurs prédisposant devra être méticuleuse: instabilité sous-talienne (sous-astragalienne), instabilité médiotarsienne, pronation tardive, raideur de la chaîne postérieure.
Quels examens faire ?
La radiographie standard n'a que de peu d'intérêt. La présence d'une épine calcanéenne ne confirme ni n'infirme la présence d'une inflammation de l'aponévrose plantaire. Tout au plus est-elle l'expression d'une raideur du système suro-achiléo-plantaire (mollet+ plante du pied). Comme tout tissu mou, c'est l'échographie ou l’IRM qui visualiseront au mieux l'aponévrose. L'échographie, si elle est facilement accessible et peu coûteuse, reste cependant dépendante de l'expertise du radiologue et de la technicité de son matériel.
La scintigraphie permet le diagnostic différentiel avec la fracture de fatigue du calcanéum. Le spot d'hyperactivité concerne l'entièreté du calcanéum. En cas d'aponévrosite plantaire seule la face inférieure du calcanéum sera "marquée".
Quelques idées de traitement ?
Le plus important est de s’assurer du diagnostic. Contactez un praticien compétent qui sera le plus à même de confirmer ou non cette aponévrosite. Afin d’éviter tout prosélytisme, je n’aborderais pas les différentes thérapeutiques (ostéopathiques, kinésithérapiques, médicales ou podologiques). Je ne vous donnerais qu’un seul conseil qui peut s’avérer utile en cas d’aponévrosite (surtout dès le début de l’apparition des signes).
L’idée de cet exercice est d’écraser l’aponévrose plantaire. Utiliser une balle de tennis (puis une balle de golf), une haltère ou un objet dur à faire rouler sous le pied. Cet exercice a pour but d’assouplir l’aponévrose plantaire.
Bon run à tous.
Fabrice BEDIN - Ostéopathe DO
Les strappings utiles aux coureurs à pied
Sur la plupart des trails, il est obligatoire d'emmener des bandes élastiques. Oui mais pourquoi faire et comment les utiliser. Voici une liste non exhaustive des principaux strappings qui pourront vous faire servir en course.
Strapping simple avec contension élastique pour une entorse externe de la cheville
Strapping de protection du tendon d'Achille
Strapping préventif et thérapeutique de la rotule (patella) suite à une luxation ou une sub-luxation
Strapping de la périostose tibiale
Strapping du genou
Strapping simple avec contension élastique pour une entorse externe de la cheville
Strapping de protection du tendon d'Achille
Strapping préventif et thérapeutique de la rotule (patella) suite à une luxation ou une sub-luxation
Strapping de la périostose tibiale
Strapping du genou
Strapping de la fracture de fatigue des métatarsiens
Vidéos sur la Récupération et publications
Pendant cette période de l'année, il est important de se régénérer aussi bien physiquement que psychiquement en vue des courses de 2017.
Trouvez ci-joint un lien qui vous amènera sur la page de l'INSEP où vous découvrirez une trentaine de vidéos traitant de la plupart des moyens de récupération actuels.
http://www.canal-sport.fr/fr/insep-recuperation
Si vous disposez d'un peu de temps pendant les fêtes, je vous encourage vivement à découvrir le magazine de l'INSEP , "Réflexions Sport", ou le magazine phare de l'étude scientifique du sport, "Sport et vie".
Joyeuses fêtes à tous.
Fabrice BEDIN - Ostéopathe DO (95)

Trouvez ci-joint un lien qui vous amènera sur la page de l'INSEP où vous découvrirez une trentaine de vidéos traitant de la plupart des moyens de récupération actuels.
http://www.canal-sport.fr/fr/insep-recuperation
Si vous disposez d'un peu de temps pendant les fêtes, je vous encourage vivement à découvrir le magazine de l'INSEP , "Réflexions Sport", ou le magazine phare de l'étude scientifique du sport, "Sport et vie".
Joyeuses fêtes à tous.
Fabrice BEDIN - Ostéopathe DO (95)

Les fractures de fatigue du coureur à pied
L’objectif ici est d’expliquer le mécanisme d’installation et de faire un état des lieux des différentes localisations possibles.
Commençons donc par la définition. Une fracture de fatigue est un type de fracture très souvent incomplète d’un os causé par une répétition de mouvements ou de traumatismes sur une même zone. Dans le langage courant, on peut parler de fissure. Lorsque le seuil de sollicitations sur cet os dépasse sa capacité à accepter ses contraintes, il se fissure et c’est la fracture de fatigue. Il est à noter que ce genre de traumatismes intervient majoritairement sur un os sain.
Origine de la fracture
L’os, malgré nos impressions, est une structure qui possède une élasticité propre. Raison pour laquelle on ne se fracture pas automatiquement telle ou telle zone lors d’un choc. Et c’est donc cette faculté très spécifique qui lui permet de s’adapter aux activités sportives et de la vie quotidienne. Lorsqu’une zone osseuse est soumise à d’importants efforts de compression, l’os va se densifier, se renforçant en son sein.
Mais parler de l’os seul n’a aucun sens. Nous sommes toujours obligés de l’associer aux muscles qui s’y insèrent. L’ensemble forme un complexe visco-élastique beaucoup plus résistant et capable de s’adapter à toute forme de traumatisme. Mais quand le muscle fatigue par la répétition de nombreux entraînements par exemple,l’absorption des chocs par celui-ci diminue, reportant d’autant les contraintes sur le tissu osseux. Les tractions anormalement élevées et mal synchronisées des muscles fatigués sur leurs insertions osseuses seraient pour certains directement en cause dans la survenue de l’accident fracturaire. On peut donc considérer la fracture de fatigue comme une maladie d’adaptation de l’os à l’effort en l’absence de tout traumatisme brutal.
Tableau clinique traditionnel
- Apparition d’une douleur mécanique (lors du mouvement +++, au repos la douleur diminue) progressivement invalidante pendant la course à pied. Si dans les semaines qui suivent, les traumatismes sont répétés (concrètement si vous continuez à courir dessus), la douleur persistera dans la vie courante et surtout au repos.
- Oedème localisé (gonflement). A noter qu’il peut être discret voir inexistant.
- Les tests en charge (en appui sur la jambe de l’os atteint) sont douloureux.
- La palpation de l’os fracturé est douloureuse. En particulier, elle est exquise en regard du trait fracturaire. C’est une douleur très précise !
- Il faut savoir que la radiographie est très souvent inexploitable dans les premiers jours, voire les premières semaines d’installation de ce type de fracture. Néanmoins, cet examen reste celui demandé en première intention. La scintigraphie et l’IRM (plus précise mais plus onéreuse) sont les examens les plus appropriés pour objectiver la fracture de fatigue.
Localisation des fractures de fatigue
Chez le coureur à pied, elles intéressent beaucoup plus le membre inférieur. Au niveau statique et à charge de travail égale, ces fractures de contraintes toucheront toujours plus la femme que l’homme. Elles sont également à rapprocher de certains morphotypes, d’un chaussage inadapté, d’une progression trop rapide de la charge de travail, ou encore du maintien d’un important entraînement malgré une fatigue prononcée.

Strapping thérapeutique:
Elle concerne le pied droit du coureur sur piste (et sauteur en hauteur de fosbury), de sexe masculin et pronateur, moins le coureur de fond. Le diagnostic est souvent très tardif.
10 à 20% des fractures de fatigue. Elle est à distinguer de la tendinite d’Achille. On peut s’aider d’une talonnette amortissante.
Les autres fractures du pied sont rares, sésamoides du gros orteil, cuboïde, cunéiformes, talus, première phalange du gros orteil, malléole latérale (cross sur terrain irrégulier) et médiale. Elles seront à rapprocher de votre foulée et de votre façon d’attaquer le pied au sol.
Généralement transversale, exceptionnellement longitudinale, elle est à distinguer de la périostite tibiale interne.
Concerne la métaphyse inférieure ou la diaphyse et dans de rares cas le col du fémur.

6% des fractures de fatigue chez le coureur à pied, ayant une charge de travail hebdomadaire de plus de 100 km. Elle concerne essentiellement les branches ischio-pubiennes.
Fabrice BEDIN, Ostéoapthe DO (95)
Commençons donc par la définition. Une fracture de fatigue est un type de fracture très souvent incomplète d’un os causé par une répétition de mouvements ou de traumatismes sur une même zone. Dans le langage courant, on peut parler de fissure. Lorsque le seuil de sollicitations sur cet os dépasse sa capacité à accepter ses contraintes, il se fissure et c’est la fracture de fatigue. Il est à noter que ce genre de traumatismes intervient majoritairement sur un os sain.
Origine de la fracture
L’os, malgré nos impressions, est une structure qui possède une élasticité propre. Raison pour laquelle on ne se fracture pas automatiquement telle ou telle zone lors d’un choc. Et c’est donc cette faculté très spécifique qui lui permet de s’adapter aux activités sportives et de la vie quotidienne. Lorsqu’une zone osseuse est soumise à d’importants efforts de compression, l’os va se densifier, se renforçant en son sein.
Mais parler de l’os seul n’a aucun sens. Nous sommes toujours obligés de l’associer aux muscles qui s’y insèrent. L’ensemble forme un complexe visco-élastique beaucoup plus résistant et capable de s’adapter à toute forme de traumatisme. Mais quand le muscle fatigue par la répétition de nombreux entraînements par exemple,l’absorption des chocs par celui-ci diminue, reportant d’autant les contraintes sur le tissu osseux. Les tractions anormalement élevées et mal synchronisées des muscles fatigués sur leurs insertions osseuses seraient pour certains directement en cause dans la survenue de l’accident fracturaire. On peut donc considérer la fracture de fatigue comme une maladie d’adaptation de l’os à l’effort en l’absence de tout traumatisme brutal.
Tableau clinique traditionnel
- Apparition d’une douleur mécanique (lors du mouvement +++, au repos la douleur diminue) progressivement invalidante pendant la course à pied. Si dans les semaines qui suivent, les traumatismes sont répétés (concrètement si vous continuez à courir dessus), la douleur persistera dans la vie courante et surtout au repos.
- Oedème localisé (gonflement). A noter qu’il peut être discret voir inexistant.
- Les tests en charge (en appui sur la jambe de l’os atteint) sont douloureux.
- La palpation de l’os fracturé est douloureuse. En particulier, elle est exquise en regard du trait fracturaire. C’est une douleur très précise !
- Il faut savoir que la radiographie est très souvent inexploitable dans les premiers jours, voire les premières semaines d’installation de ce type de fracture. Néanmoins, cet examen reste celui demandé en première intention. La scintigraphie et l’IRM (plus précise mais plus onéreuse) sont les examens les plus appropriés pour objectiver la fracture de fatigue.
Localisation des fractures de fatigue
Chez le coureur à pied, elles intéressent beaucoup plus le membre inférieur. Au niveau statique et à charge de travail égale, ces fractures de contraintes toucheront toujours plus la femme que l’homme. Elles sont également à rapprocher de certains morphotypes, d’un chaussage inadapté, d’une progression trop rapide de la charge de travail, ou encore du maintien d’un important entraînement malgré une fatigue prononcée.
- Métatarsiens

Strapping thérapeutique:
- Os naviculaire
Elle concerne le pied droit du coureur sur piste (et sauteur en hauteur de fosbury), de sexe masculin et pronateur, moins le coureur de fond. Le diagnostic est souvent très tardif.
- Calcanéus (os du talon)
10 à 20% des fractures de fatigue. Elle est à distinguer de la tendinite d’Achille. On peut s’aider d’une talonnette amortissante.
Les autres fractures du pied sont rares, sésamoides du gros orteil, cuboïde, cunéiformes, talus, première phalange du gros orteil, malléole latérale (cross sur terrain irrégulier) et médiale. Elles seront à rapprocher de votre foulée et de votre façon d’attaquer le pied au sol.
- Tibia et péroné
Généralement transversale, exceptionnellement longitudinale, elle est à distinguer de la périostite tibiale interne.
- Fémur
Concerne la métaphyse inférieure ou la diaphyse et dans de rares cas le col du fémur.

- Fracture du bassin
6% des fractures de fatigue chez le coureur à pied, ayant une charge de travail hebdomadaire de plus de 100 km. Elle concerne essentiellement les branches ischio-pubiennes.
Fabrice BEDIN, Ostéoapthe DO (95)
Comprendre son analyse de sang ...
Comment mieux comprendre votre analyse de sang …
L’analyse de sang est recommandée souvent pour vérifier un état de santé général et/ou objectiver la présence d’une pathologie.
Pour nous autres coureurs, elle permet de faire un bon état des lieux de la forme générale du moment mais aussi dans certains cas d’objectiver les effets d’un entrainement sur de longues périodes en positif ou en négatif.
Evidemment, certains facteurs influencent ces dosages, comme le sexe, l’âge, … Les valeurs de référence varient d’un laboratoire d’analyses à l’autre. Référez vous à celles indiquées sur le côté de votre analyse.
Enfin, faites toujours vérifier cette analyse par un professionnel de santé qui a l’habitude de vous suivre. Une analyse de sang sans connaissance de la cause de la prescription ne présente pas beaucoup d’intérêt.
La numération de la formule de sanguine (NFS):
Hématies:
C’est le nombre de globules rouges (GR). Plus ils sont nombreux, plus le transport de l’oxygène est performant. Bon nombre de coureurs partent en altitude (endroit où l’oxygène se raréfie), afin de forcer leur corps à en produire plus. Ils vont naturellement secréter davantage d’EPO (erythropoiétine) afin d’augmenter la formation de ces GR. Leur durée de vie varie de 90 à 120 jours. Leur nombre de 4 à 6 millions par mm3.
Hémoglobine:
C’est la protéine qui transporte l’oxygène. Elle donne également la couleur rouge au sang.
Valeur : 12 à 18g / 100ml. Cause de diminution: Hémorragie ou anémie.
Hématocrite:
C’est le ratio entre le volume occupé par les GR par rapport au volume de sang total.
Hommes: 40 à 54% Femmes: 35 à 45%.
Dans le domaine du dopage, c’est ce ratio qui peut déterminer la prise d’un dopant (comme l’EPO par exemple). En effet, lorsque l’hématocrite dépasse les 55%, on peut considérer que le sportif a utilisé un produit afin d’augmenter son nombre de GR (ou alors il souffre d’une pathologie comme la polyglobulie). Il présente un risque important de former un embole et donc de développer les pathologies qui vont avec.
Leucocytes:
C’est le nombre de globules blancs. Ils sont responsables des réponses immunitaires.
Valeur: 4000 à 10.000/mm3
Volume Globulaire Moyen:
Le VGM rend compte de la taille moyenne des globules rouges. Il permet notamment le diagnostic d’une anémie.
Formule leucocytaire:
C’est une analyse plus spécifique des différents globules blancs :
Polynucléaires neutrophiles:
Valeur: 1500 à 7500/ mm3
Cause d’augmentation: infections bactériennes, prise de corticoides, inflammations
Cause de diminution: infections virales, certains médicaments
Polynucléaires basophiles:
Valeur: moins de 100/mm3
Cause d’augmentation: Pathologies de la thyroide, cirrhose, leucémies, …
Polynucléaires éosinophiles:
Valeur: 0 à 700/ mm3
Cause d’augmentation: parasitose, allergie
Monocytes:
Les monocytes représentent 2 à 6 % des globules blancs.
Valeur : 200 à 700/mm3.
Cause d’augmentation : Mononucléose, toxoplasmose, …
Lymphocytes:
Les lymphocytes représentent 20 à 40% des globules blancs.
Valeur : 1500 à 4000/mm3.
Cause d’augmentation : infection virale, …
Marqueurs de l’inflammation:
Vitesse de sédimentation:
C’est le temps nécessaire aux éléments figurés du sang (GR, GB, plaquettes, …) de se séparer du sang “liquide” (plasma) et de se déposer dans le fond d’un tube à essai posé verticalement.
C’est le marqueur de l’inflammation généraliste, aussi bien en cas de poussée arthrosique, grosse tendinite, maladies rhumatismales et pathologies infectieuses.
Valeur: Moins de 6mm / 1ère heure, 20mm / 2ème heure
CRP (C-Réactiv Protéin):
La CRP est une protéine qui reflète l’inflammation aiguë ; elle s’élève très rapidement au cours de processus inflammatoires et permet un diagnostic différentiel entre certaines pathologies.
Valeur : < 6 mg /l
Augmentation : Infections bactériennes (n’augmente pas si infection virale) Traumatismes, Maladies inflammatoires (arthrites, rhumatisme articulaire aigu), …
Numération des plaquettes:
Ce sont les cellules permettent la coagulation et donc limitant les saignements.
Cause de diminution: hémorragie, saignements …
Cause d’augmentation: inflammation, maladies du sang, …
Biochimie:
Glycémie à jeun:
Dosage sanguin du sucre. Valeur: 0,7à 1,1 g/l
Cause de diminution: hypoglycémie
Cause d’augmentation: diabète
Cholestérol:
Dosage sanguin de graisse. Valeur: 1,8 à 2,4 g/l
Cause d’augmentation: Alimentation riche en graisse, ou hérédité familiale
Triglycérides:
Dosage sanguin d’une autre forme de graisse souvent retrouvé en cas de surconsommation d’alcool, sucre,…
Valeur: 0,5 à 1,5 g/l
Créatinine:
La créatininémie est le taux de créatinine dans le sang. La créatinine est une substance azotée, produit au niveau des muscles après dégradation de la créatine. La créatinine doit être éliminée au niveau des reins.
Valeur : Homme : 7 à 13 mg/l Femme : 5 à 10 mg/l
Le taux de créatininémie augmente lorsque le rein ne fonctionne pas normalement et n’arrive pas à éliminer la créatinine. Sur des efforts au très long cours couplés à des problèmes d’hydratation, ce taux peut augmenter. Danger !!!!
Clairance de la créatinine :
Cette analyse nécessite le recueil des urines de 24 heures et également une prise de sang de préférence effectuée à jeun à la fin de la période de recueil des urines, en évitant les efforts avant le prélèvement.
Ce dosage établit un rapport entre la créatinine sanguine et la créatinine urinaire. Il permet d’évaluer la fonction rénale, en particulier la capacité de filtration des reins et l’excrétion de la créatinine.
Valeur : Fonction rénale normale : Supérieure à 90 ml/min/1,73m2
Créatine phospho-kinase (CPK):
C’est une enzyme musculaire. On retrouve son augmentation dans certains efforts physiques violents et prolongés lorsqu’ils sont pratiqués sans préparation adéquate (marathon, triathlon extrême, musculation, …), le traumatisme musculaire entraînant un écrasement, l’ischémie d’un muscle (occlusion d’une artère à destinée musculaire entraînant la mort (nécrose) des tissus non irrigués)
Valeur : 25 à 190 UL/l
Ionogramme sanguin
C’est un examen très intéressant pour le coureur afin de dépister un déséquilibre hydro-électrolytique (une carence) pouvant entraîner des conséquences sur le métabolisme (fonctionnement musculaire, cardiaque, …). Ceci est une liste non exhaustive tant au niveau des minéraux dosés que des causes et conséquences en fonction des variations.
Le sodium (Na) : la natrémie
Valeur ; 133 – 143 mmol / L
Hyponatrémie (Conséquence d’un déficit d’apport de sodium).
Conséquence :nausée, vomissement, dégoût de l’eau, prise de poids, trouble de la conscience, asthénie, convulsion, tachycardie, hypotension orthostatique, pli cutané, perte de poids, oligurie, collapsus.
Pendant l’effort, c’est une conséquence classique d’une augmentation de la quantité d’eau (hyperhydratation) sans apport de sel.
Hypernatrémie (Conséquence d’une diminution de la quantité d’eau (déshydratation)) :
Conséquence : soif, fièvre, perte de poids, sécheresse, trouble de la conscience, convulsion, œdème, prise de poids.
Le potassium (K) : la kaliémie
Valeur : 3,5 – 5 mmol / L
Hypokaliémie : Perte digestive, Perte rénale, Hyperglycémie.
Conséquence : crampes voir paralysie.
Hyperkaliémie : Défaut d’élimination rénale et/ou digestive, Exercices intenses.
Le bicarbonate (HCO3-)
Valeur : 23 – 29 mmol / L
La réserve alcaline est le taux de bicarbonate de sodium : résultat de l’association de la transformation du CO2 en acide carbonique et du sodium. C’est une forme de transport du CO2 dans le sang.Il permet de dépister un déséquilibre du système tampon, pour le maintien du pH de l’organisme.
Cause des diminutions des bicarbonates :
- Acidoses métaboliques.
- Acidocétoses chez le diabétique.
- Etats de choc (acidose lactique).
- Insuffisance rénale.
Le calcium (Ca) : la calcémie
Valeur : 2,2 – 2,6 mmol / L
Le calcium joue un rôle fondamental dans la formation et la minéralisation des os, mais aussi dans la transmission de l’influx nerveux.
Conséquence d’une hypercalcémie : troubles du rythme cardiaque
Conséquence d’une hypocalcémie : tétanie
Le magnésium (Mg) : la magnésémie
Valeur : 0,75 – 1 mmol / L
Le magnésium joue un rôle dans nombreuses réactions enzymatiques de l’organisme : excitabilité neuro-musculaire : rôle anti-tétanisant, agrégation des plaquettes sanguines, antagoniste de certains effets du calcium.
Conséquence d’une hypermagnésémie : diarrhée, faiblesse musculaire, hypotension, fatigue, …
Conséquence d’une hypomagnésémie : crampes, fourmillements, sensibilité exagérée au stress, insomnies, augmentation du rythme cardiaque, réactions allergiques, vertiges, migraines, anxiété, hyperémotivité, fatigue psychique et musculaire, refroidissement des extrémités par temps froid et humide (syndrome de Raynaud).
Le phosphore (P) : la phosphorémie
Valeur : 0,8 – 1,3 mmol / L
Le phosphore joue un rôle avec le calcium dans le maintient de la structure osseuse. Il fournit également aux cellules de l’organisme l’énergie directement accessible par l’ATP (Adénosine Tri Phosphate : « carburant » des muscles).
Conséquence d’une hypophosphérémie : un manque d’appétit, des douleurs musculaires et osseuses, des fractures pathologiques (ostéomalacie), des cardiomyopathie congestive.
Le dictionnaire médical du coureur à pied ...
Le petit dictionnaire médical du coureur à pied
Nous allons traiter aujourd’hui des différents termes médicaux utilisés à tort ou à raison par tout coureur. En effet, certains abus de langages ont abouti à la création de néologisme qui n’existent pas en médecine comme les foulures, les failures, ... Ces derniers seront classés par structure anatomique touchée.
1 - Les muscles
Un muscle est composé pour simpllifier de 2 grandes parties : - L’accroche sur l’os (le tendon) - La partie entre ces accroches (le corps ou le chef musculaire).
Lorsque le muscle présente 2 corps musculaires et donc 3 tendons, on l’appelle biceps (huméral et fémoral) lorsqu’il présente 3 corps musculaire et donc 4 tendons, on l’appelle triceps (huméral et sural (mollet)) et ainsi de suite (ex: quadriceps, ...).
Les chapitres de a à g touche le corps musculaire, et le chapitre h , les tendons.
a- Les courbatures
Ce sont des douleurs musculaires durant 24 à 48h après l’effort suite à un effort long et important (en fonction de sa condition physique). Les mouvements sont gênés et le meilleur traitement reste le repos et la chaleur.
b- La crampe
La crampe musculaire est une contraction violente, involontaire, douloureuse, souvent imprévisible mais transitoire donc réversible, d’un muscle ou d’un faisceau musculaire qui cède généralement à l’étirement du muscle induré.Certaines circonstances favorisent son apparition: fatigue, surmenage musculaire, manque d’échauffement avant l’effort, déshydratation, et le froid.
Pour les courses longues, afin de les éviter consommer de l’eau riche en sodium (st yorre, ...), ou des tablettes de sel pendant l’effort. En amont, la consommation de magnésium pourra peut être vous aider.
c- La contracture
La contracture est une contraction involontaire, exagérée et prolongée du muscle durant 1 à 3 jours. Il n’y a pas de lésion anatomique musculaire. Elle est souvent conséquence d’un effort excessif avec fatigue musculaire. La sensation ressentie est une gêne musculaire à type de lourdeur, de boule au sein du groupe musculaire touché. Elle se manifeste en général 12 à 48h après l’effort. Le traitement idéal est la chaleur et le massage.
d- L’élongation
L’élongation musculaire est un désordre ultra-structural consécutif à un allongement anormal du muscle. Il n’y a pas de dégât anatomique vrai. L’origine est souvent oubliée et la douleur est très limitée. (peut arriver pendant la PPG pendant des foulées bondissantes par exemple) On peut ressentir un tiraillement sans point douloureux précis.
e- Le claquage
Il s’agit d’un claquement suivi d’une douleur définie en 3 stades selon les lésions anatomiques:
- Stade 1: Rupture de quelques myofibrilles (fibres sur le dessin)
- Stade 2: Rupture de myofibrilles, voire des faisceaux musculaires
- Stade 3: implosion musculaire ou rupture plus ou moins complète (avec plus ou moins solution de continuité (trait de refend) de l’aponévrose)
La survenue douloureuse est toujours très précise. Sensation de “coup d’élétricité” ou en “coup de poignard” avec notion de claquement. Cela ne passe jamais inaperçu contrairement à l’élongation.
f- Rupture complète
La douleur est localisée et très violente. Une encoche plus ou moins importante est présente à la surface du muscle. Le muscle est coupé en deux parties qui tirent chacune de leur côté, ce qui engendre une rétraction du muscle avec une séparation musculaire, on peut même voir dans certains cas une “boule ». Si la rupture est totale, il existe une impossibilité de faire le mouvement du muscle touché. L’hématome réactionnel sera très important.
g- La contusion musculaire
La contusion musculaire est un écrasement de fibres musculaires par choc direct entraînant la formation d’un hématome profond ou superficiel et la formation d’un oedème selon la violence du choc. Le meilleur exemple pour illustrer ce cas est la fameuse “béquille” ou la masse musculaire latérale de la cuisse reçoit un choc venant du côté.
h- La tendinite, rupture tendineuse, ....
Pour commencer, le simple terme de tendinite est insuffisant. Un rappel d’anatomie est indispensable. La zone « tendineuse » est composée de :
- Bourse séreuse : Une bourse séreuse est une cavité fermée constituée de tissu conjonctif et contenant du liquide synovial, lubrifiant facilitant le glissement des organes (muscles, tendons) auxquels elle est annexée (par exemple sur la partie externe d’une articulation).
- Enthèse : Une enthèse est l’endroit où les formations collagéniques (tendons, ligaments ou aponévroses musculaires), rentrent dans l’os.
- Jonction myo-tendineuse : c’est l’endroit où s’unissant le tendon et le corps musculaire
- Gaine tendineuse : Enveloppe entourant le tendon et permettant son glissement dans le liquide synovial
La tendinite signifie littéralement inflammation du tendon. Sera toujours présent une douleur à la palpation du tendon. Elle répond à une classification ( de blazina) comprenant 4 stades :
- Stade 1 : douleur en fin d’effort.
- Stade 2 : douleur à l’échauffement, disparaissant à l’effort ; réapparition en cas de fatigue physique.
- Stade 3a : douleur permanente lors de l’effort, avec diminution de la quantité et de la qualité de l’activité sportive.
- Stade 3b : douleur permanente interdisant l’activité sportive.
- Stade 4 : rupture tendineuse.
Et en parallèle de ces stades, il est nécessaire de qualifier le siège et le type de tendinite et/ou de rupture:
- Tendinite : atteinte inflammatoire du corps du tendon
- Tendinopathie nodulaire : Dépôts métaboliques (acide urique, calcium, ... ) ou microdéchirures avec cicatrisation sur le tendon
- Ténosynovite : inflammation de la gaine synoviale du tendon - Enthésopathie : pathologie de la zone d’insertion du tendon - Bursite : inflammation d’une bourse séreuse, structure de glissement de certains tendons. - Tendinite calcifiante : Calcification du tendon - Désinsertion tendineuse : déchirure de fibres tendineuses à la jonction myotendineuse. - Arrachement ostéo-tendineux : désinsertion de l’enthèse sur l’os.
2 - Les ligaments
Un ligament est une bande constituée de tissu conjonctif fibreux, peu extensible de couleur blanchâtre. Une des caractéristiques principales des ligaments est leur grande résistance. Leur rôle est de relier les deux pièces osseuses d’une articulation ou encore de suspendre ou fixer des organes.
Le ligament ne doit pas être confondu avec le tendon qui lui permet de relier un muscle à un os de façon à lui transmettre le mouvement engendré par le muscle. Pour conclure, le ligament assure la stabilité de l’articulation.
a- L’entorse
Une entorse est un étirement ou une déchirure d’un ou de plusieurs ligaments d’une articulation. La douleur, l’enflure et la difficulté à bouger l’articulation sont les principaux symptômes de l’entorse.
Dans la majorité des cas, le médecin peut poser le diagnostic après avoir questionné le patient et procédé à un examen physique. Si l’on soupçonne une fracture, une radiographie sera à envisager. Plus rarement, un test d’imagerie par résonance magnétique (IRM) est entrepris afin de voir l’état des ligaments. (sportifs de haut niveau).
Degrés de gravité
• Entorse légère : un étirement des ligaments, souvent appelé “foulure“.
À ce stade, l’articulation est encore fonctionnelle. Une douleur à l’articulation est présente, mais la boîterie est très légère. Les mouvements sont possibles. Un gonflement de l’articulation dans les heures qui suivent ou le lendemain et l’absence d’ecchymose (bleu) accompagnent le tableau clinique.
▪ Entorse modérée : un étirement des ligaments accompagné d’une déchirure partielle.
Il y a une douleur palpatoire importante sur le ligament touché. Un gonflement de l’articulation intervient en moins d’ une heure. Une ecchymose également apparaît. Une boiterie de soustraction existe.
▪ Entorse grave : une rupture complète du ou des ligaments.
Il se peut aussi que le tendon se détache de l’os entraînant avec lui un petit morceau d’os. La perception d’un craquement ou d’une sensation de déchirure sera ressentie. Une douleur le plus souvent intense, avec difficulté à bouger l’articulation touchée. Il est souvent impossible de mettre son poids sur le membre blessé. Le gonflement est rapide, en quelques minutes. Une ecchymose apparaîtra dans les heures suivant le traumatisme.
b- Hyperlaxité
L’hyperlaxité ou hyperlaxie, est l’élasticité excessive des ligaments. Hormis certains cas pathologiques (héréditaires), cette hyperlaxité est souvent due à la multiplicité d’entorses ou de luxations sur une même articulation. L’inconvénient principal est l’absence de maintien articulaire et donc la récidive d’entorse pouvant dans de nombreux cas aboutir à l’entorse grave avec fracture des pièces osseuses en présence.
3- Les os et articulations
a- La luxation
La luxation est définie par une perte totale de contact des surfaces articulaires d’une articulation, se produisant lors d’un traumatisme. Elle peut être favorisée par une trop grande élasticité des ligaments, appelée hyperlaxité. Dans le langage courant, la luxation est appelée déboîtement. Lorsque la perte de contact n’est pas totale, on parle de sub-luxation : elle est souvent le fait d’instabilités articulaires chroniques.. Elle touche le plus souvent l’épaule, le coude, le poignet et les doigts (liste non exhaustive).
Luxation acromio-claviculaire
b- La fracture
En langage médical, c’est une lésion osseuse consistant en une solution de continuité complète ou incomplète avec ou sans déplacement des fragments. Pour faire simple, il va y avoir un trait de refend dans l’os séparant les 2 parties qui l’entourent de manière complète ou incomplète. Le terme de “failure “ est impropre. Il signifie dans le langage courant, du trait fracturaire appelé solution de continuité.
à gauche Fracture du péroné non déplacé (solution de coninuité complète) à droite fracture déplacée (ulna et radius)
c- L’arthrose
L’arthrose est une maladie qui touche les articulations, on l’appelle aussi arthropathie (arthro : articulation, pathie : maladie) chronique dégénérative. Elle est caractérisée par la douleur, mécanique et en journée et la difficulté à effectuer des mouvements articulaires. Au niveau de l’articulation, la surface du cartilage se fissure, s’effrite et finit par disparaître. Ensuite, des excroissances osseuses se forment et nuisent aux mouvements. L’arthrose est une dégénérescence du cartilage des articulations sans infection ni inflammation particulière. Cette dégénérescence conduit à une destruction plus ou moins rapide du cartilage qui enrobe l’extrémité des os. Anatomiquement, cette destruction s’accompagne d’une prolifération osseuse sous le cartilage.
C’est la maladie articulaire la plus fréquente. Les premiers symptômes apparaissent généralement à partir de 45-50 ans, mais la maladie commence souvent bien plus tôt dans la vie. On parle de pseudoarthrose pour désigner les phénomènes d’apparition d’une fausse articulation entre les fragments osseux d’une fracture non consolidée, généralement sur les os longs (fémur, tibia, péroné, radius, cubitus, humérus).
Genou sain à gauche et genou arthrosique à droite
d- L’arthrite
L’arthrite est une inflammation aigue ou chronique des articulations. Elle peut être d’origine infectieuse (bactérie, ...), auto-immunes (polyarthrite rhumatoide), micro-cristalline (dépot dans l’articulation de cristaux de calcium, d’acide urique (goutte)), ...
e- La scoliose et l’attitude scoliotique
La scoliose est une déviation sinueuse de la colonne vertébrale dans les trois plans de l’espace (cf dessin ci-dessous) : inclinaison dans le plan frontal, rotation des vertèbres dans le plan horizontal et inversion des courbures dans le plan sagittal. Il s’agit d’une déformation non réductible, contrairement à l’attitude scoliotique. La scoliose est dite « vraie » (ou structurale) quand une rotation est associée à la déviation latérale ; ce cas ne concerne qu’une faible proportion de la population générale. La scoliose idiopathique est à différencier aussi de l’attitude scoliotique, ou scoliose posturale, qui ne comporte pas de rotation des corps vertébraux, et qui se corrige en position couchée.
4 - Autres, ...
a- Oedème
Ethymologiquement, c’est une pénétration de liquide séreux à l’intérieur de divers tissus et tout particulièrement du tissu conjonctif (tissu de remplissage et de soutien de l’organisme), du revêtement cutané ou des muqueuses.
De façon générale, l’œdème constitue une rétention anormale de liquide dans les tissus de l’organisme, ce qui provoque un gonflement visible à l’œil nu. Il n’y a pas de rougeur visible, ni d’hématome.
Œdème suite à une entorse de cheville.
b- Hématome
C’est la formation d’une poche de sang au sein d’un muscle à la suite d’une déchirure ou d’une rupture ce qui sous-entend un choc violent. Signes : gonflement, douleur profonde du muscle gênant les mouvements.
c- Idiopathie
Une maladie idiopathique est une maladie dont l’origine est tout simplement inconnue.
Pronateur, Supinateur, quel coureur êtes vous ?
Pronateur, Supinateur, quel coureur êtes vous ?
Vous avez tous un jour vécu cette situation. Vous vous rendez dans votre magasin de running ou dans une grande enseigne de sport pour chercher votre première paire de running. Un vendeur s’adresse à vous et vous demande : votre foulée est plutôt pronatrice, universelle ou supinatrice ? A ce moment, un nouveau champ sémantique s’offre à vous. Celui de la biomécanique humaine.
Alors, quelle importance accorder à ces chaussures et à leurs différents moulages. Le premier est très simple et essentiel à la pratique du running à long terme. Ne pas se blesser !!!!
Décodons maintenant les étapes à franchir pour déterminer votre type de foulée.
1- L’observation de vos anciennes chaussures
L’examen de ces dernières est très délicat. S’il s’agit de chaussures de ville, leur utilisation en voiture ou dans certaines postures peuvent user les bords extérieurs sans pour autant que cela corresponde à un type de foulée pendant la marche.
Pour l’analyse de vos anciennes chaussures de running, il faut prendre en compte le type de foulée de la dite chaussure et en déduire par son usure, votre foulée.
2- Le podoscope

En aucun, il ne doit être le seul outil diagnostic pour déterminer votre foulée.Pourquoi ? Tout simplement car c’est un outil de mesure statique et non dynamique. Vous montez sur un plateau et par réflexion, on observe quels sont vos points d’appui podaux (en surbrillance). Il peut être une aide ou donner une orientation pour le choix de vos chaussures mais il ne peut déterminer précisément votre foulée.
3- L’analyse sur tapis de course

L’examen de référence à mon sens. Il présente un seul biais. La non prise en compte de la fatigabilité et donc du “tassement“ de sa foulée dans le temps. Pour contrecarrer cet effet, n’hésitez pas à aller trottiner 30 minutes avant de réaliser ce genre de tests sur tapis. Du coup, l’analyse sur tapis sera l’image la plus véritable de votre foulée en prenant en compte le temps passé pendant la course.
C’est un test dynamique à réaliser pied nus pour commencer afin de connaître parfaitement votre type de foulée.
4- Les types de foulée
Avec l’explosion du running et des marques qui gravitent autour, le modèle le plus approprié existe. Il faut juste être bien conseiller afin de le déterminer. Sur le principe, les chaussures de running adoptent une semelle s’opposant à votre tendance de foulée afin d’économiser au mieux les zones qui seraient normalement hypersollicitées. Par exemple et en raccourci, les chaussures pour coureur hyperpronateurs vont disposer d’une cale sous l’arche interne du pied. Les chaussures pour supinateurs auront un renfort situées sous l’arche externe afin d’éviter l’écrasement du pied sur l’extérieur à chaque foulée.
5- Quelles conséquences en cas de port de chaussures mal adaptées ?
Je ne vais pas pouvoir rentrer dans le détail de toutes les pathologies liées au port de chaussures inadaptées. Mais je vais illustrer mon propos par un exemple de plus en plus courant chez les runners: le syndrome de l’essui-glace.
Dans l’hypothèse où vous seriez un coureur supinateur (proportionnellement le moins souvent rencontré chez les runners), et que vous adopteriez une chaussure universel à pronateur voire une chaussure pronatrice, voilà ce qui risque de se passer.
1- Lors de chaque foulée, votre appui se situe sur le bord extérieur du pied.
2- La semelle située à l’intérieur de la chaussure (arche interne) va renforcer l’appui sur l’extérieur du pied
3- Un petit os (cuboide) situé sur l’arche externe risque d’être hypersollicité en pression ( première zone douloureuse possible)
4- Vous allez augmenté l’adduction du genou, c’est à dire que vous allez tendre les muscles passant en pont au dessus de l’interligne externe du genou. Conséquence de quoi, vous risquez d’avoir la bandelette de Maissiat qui va frotter sur un petit tubercule osseux situé sur le bord externe du genou (Syndrome de l’essuie-glace)
5- Adaptation de la hanche et des muscles s’y insérant .....
En conclusion, je ne peux que vous conseiller de choisir vos chaussures avec des personnes compétentes afin de ne pas vous tromper dans ce choix crucial qui risquerait de vous stopper pour cause de blessure dans un temps relativement proche.
Bon run à tous !!!!
Fabrice BEDIN, Ostéopathe D.O.
La douleur de hanche du runner
1- Défintion de la douleur de hanche
La douleur de hanche est assez complexe à comprendre dans la mesure où cette articulation n’est pas visible à l’inverse d’un genou ou d’une cheville.
Pour simplifier, on peut distinguer 2 familles de douleur (Dans un autre article, nous aborderons les douleurs fessières):
- Les douleurs antérieures (devant):
Les douleurs se situent entre l’ l’EIAS (protubérance osseuse située sur la partie avant du bassin) et le pubis.
- Les douleurs latérales (sur le côte, en haut de la cuisse):
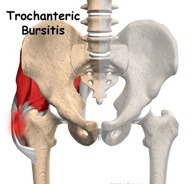
La difficulté principale est d’identifier la structure en souffrance. Il est fréquent de traiter de manière globale ces douleurs (AINS, semelles, …) sans connaître précisement l’atteinte anatomique précise du muscle ou du tendon incriminé.
Pour les intéressés par l’anatomie, voilà un bref aperçu des éléments en présence.

2- Propositions pathologiques en rapport avec la localisation
Les douleurs antérieures (devant) :
a- L’arthrose de hanche
L'arthrose de hanche ou coxarthrose est la 2ème arthrose la plus fréquente, après celle du genou. Elle est longtemps inapparente ou responsable de douleurs très modestes. Et quand elle devient franchement invalidante, c'est toujours qu'elle est très avancée. C'est important car si vous avez des douleurs affreuses de la région de la hanche et que les radios montrent une arthrose modérée, ce n'est probablement pas votre hanche qui est responsable mais plutôt vos vertèbres lombaires.
Siège : la douleur se situe le plus souvent au pli de l’aine, et peut irradier le long de la face antérieure de la cuisse.
Horaire : La douleur d'arthrose de hanche est une douleur d'appui. Elle survient essentiellement à la marche, et augmente d'autant plus que vous insistez pour continuer. Le repos améliore les troubles.
Evidemment, hormis de rares cas, c’est une pathologie dans sa forme primitive débutant plutôt à partir de 55-60 ans.
Diagnostic confirmé par simple radiographie. Pour les moins de 60ans, ne vous affolez pas trop, il est peu problable que cette pathologie vous concerne
b- La tendinite des adducteurs
La tendinite des adducteurs est une tendinite d'insertion. On l’appelle également pubalgie. C'est une souffrance de l'ancrage d'une portion des tendons sur l'os, par excès de traction: les muscles adducteurs deviennent très costauds, mais leur tendon ne s'épaissit pas pour autant et les contraintes augmentent pour une surface d'ancrage identique. La douleur est sur un côté du pubis, réveillée par l'appui sur l'attache des adducteurs et par la mise en tension forte de ceux-ci. (en contraction contre-résistance)
Cette pathologie peut vous concerner si vous doublez la course à pied avec un autre sport non porté (tennis, football, ….) Se rapprocher d’un praticien compétent pour identifier la cause et proposer un traitement ou des exercices appropriés.
c- Hernie inguinale et crurale
Les douleurs de la paroi abdominale sont liées aux effets de cisaillement par l'activité sportive et à la pression des viscères sur l'orifice du canal inguinal, sorte de "trou" naturel dans la musculature abdominale. La douleur est sur le côté, au-dessus de celle des adducteurs, réveillée par le fait de tousser ou pousser comme si on allait à la selle.
Un léger gonflement peut apparaître sous la peau à la sortie du canal inguinal en toussant.

Pathologie fréquente de la course à pied. A fortiori, si vous êtes un adepte invétéré et quotidien de la musculation (abdo, pompes, …). Diagnostic confirmé par un simple examen clinique. En cas de doute, une échographie sera à réaliser.
d- La “tendinite” du psoas
La tendinopathie du psoas est le résultat de la répétition de la flexion de la hanche associée au traumatisme de l’appui au sol.
Siège : La douleur est antérieure au niveau de l’aine, ou interne correspondant à l’insertion basse sur le petit trochanter du muscle psoas iliaque. Elle est parfois accompagnée d’une tuméfaction qui peut faire évoquer une inflammation d'un ganglion, ou une pathologie herniaire.
L’étirement passif douloureux est réalisé par l’extension de hanche. Cette douleur peut être accompagnée de douleurs abdominales (douleurs projettée du muscle).

Diagnostic confirmé par un simple examen clinique (voir dans quelques cas par une échographie). Se rapprocher d’un praticien compétent et habituer à la consultation de sportifs pour objectiver cette pathologie. La meilleure des préventions reste l’étirement régulier de ce muscle (à distance des entraînements).
e- La fracture de fatigue de la branche ischio pubienne
Les membres inférieurs et le bassin subissent, lors de la course à pied, de multiples contraintes mécaniques résultant des forces de gravité, les contraintes dynamiques étant nettement supérieures aux contraintes statiques. En effet, le pied du coureur entre en collision avec le sol 300 à 500 fois par km (suivant la longueur de la foulée), avec une force de 3 à 8 fois le poids du corps. Une partie de l’impact est absorbé par la chaussure, le pied et la cheville. Le reste est transmis dans une proportion variable aux genoux, au bassin et à la colonne lombaire.
Une fracture de fatigue survient sur un os sain, non fragilisé, à la suite de microtraumatismes répétés. L’os sain réagit habituellement à une agression mécanique répétitive en s’hypertrophiant, en créant ainsi une zone de plus grande résistance, compensant l’augmentation progressive des contraintes afin d’éviter la rupture osseuse. Par contre, si la contrainte mécanique est inhabituelle ou trop brutale, il en résulte un déséquilibre entre le remodelage osseux lent et l’intensité des forces exercées sur l’os aboutissant à la fracture.
Les causes les plus fréquemment rencontrées au cours des fractures de fatigue sont :
- Des entraînements sur des surfaces plus dures ;
- De trop longues distances chez des coureurs novices, mal préparés, ou des distances d’entraînement supérieures à 100 km par semaines chez des coureurs entraînés ;
- Une augmentation brutale de l’intensité et de la durée de l’entraînement ;
- Une modification de la qualité de l’entraînement avec introduction de séances de vitesse ;
- Le port de chaussures défectueuses ou un changement de chaussures plus rigides ;
Les fractures des branches ischio et ilio-pubiennes sont les plus fréquentes et les plus spécifiques de la course à pied. Elles touchent préférentiellement les femmes.
Siège et horaire: Elles se traduisent par l’apparition plus ou moins brutale d’une douleur du creux de l’aine, de la fesse et du haut de la cuisse qui s’intensifie progressivement pour entraîner l’arrêt de la course à pied et être à l’origine, parfois, d’une douleur permanente avec boiterie. A l’examen, l’appui monopodal est impossible du côté douloureux et on retrouve un point excessivement douloureux de la branche pubienne.
Diagnostic confirmé par une radiographie et/ou une scintigraphie. Ne pas négliger le remplacement de vos chaussures, ainsi que l’évolution progressive de vos entraînements. Pas plus de 10% d’une semaine sur l’autre.
f- Ostéonécrose aseptique de la tête fémorale
La nécrose de la tête fémorale simule une arthrose: l’appui sur la jambe déclenche une douleur profonde de la région de l'aine. Mais il s'agit d'une personne jeune: entre 30 et 50 ans: un peu jeune pour de l'arthrose...
Cause: un obstacle à la circulation sanguine dans une partie de la tête du fémur. L'os est parcouru par ses propres vaisseaux sanguins. Que cet apport nutritif s'interrompe et il fait son infarctus, aux conséquences heureusement moins graves que sur un coeur. Les facteurs responsables de cette "constipation" vasculaire: les corticothérapie au long cours par voie orale, les accidents baromètriques (plongée, …) ; l’alcoolisme, …
Horaire : Aucune douleur au moment de la nécrose: l'os est un tissu au renouvellement très lent et ce n'est qu'après plusieurs semaines qu'il se fragilise en l'absence de réparation: les douleurs apparaissent à l'appui, comme si vous mettiez le poids sur une fracture.
En résumé Pathologie rare. A n’y penser qu’en cas de retour de vacances où la course à pied a été délaissée au profit de la plongée, ou dans le cas de corticothérapie au long cours.
Les douleurs latérales:
a- Bursite et tendinite du moyen fessier
Siège : La tendinite du moyen fessier est une douleur de l'extérieur de la hanche. Le point douloureux siège sur une protubérance osseuse à cet endroit (il faut palper profondément) (cf fig. 2) qui est la zone d'attache du tendon. Le muscle moyen fessier est un muscle important de la station debout.
Horaire : Cette tendinite est donc une douleur de l'appui et de la marche. Rarement, en cas de calcification sur le tendon, peut survenir une crise aiguë avec des douleurs permanentes, qui s'atténuent progressivement au bout de quelques jours. Mais habituellement la tendinite du moyen fessier est une douleur de mise en tension du tendon, quand on se lève et quand on marche. Vous pouvez reproduire la douleur en vous mettant en appui unipodal du côté douloureux.
Pathologie fréquente chez les coureurs à pied “gros volumes“ . Diagnostic à confirmer par examen clinique et échographie.
b- Tendinite du pyriforme
Siège: Cette douleur se situe non loin de celle du moyen fessier. La seule différence notable réside dans les signes accompagnant. En effet, cette tendinite peut apparaître avec une douleur postérieure de fesse voir de sciatalgie. L’appui sur la fesse peut soulager temporairement la douleur. Cette tendinite peut empêcher de dormir sur le côté dououreux.

La meilleure des préventions reside dans vos postures (travail, ordinateur, …). Eviter impérativement de croiser les jambes quand vous êtes assis, caler bien le bassin dans le fond de votre chaise. Diagnostic à confirmer par examen clinique.
3- Autres cas possibles
a- Douleurs projetées D12/L1
Une grande partie des douleurs qui touchent la hanche ne proviennent pas de cette articulation. Il s'agit des douleurs dites "projetées", c'est-à-dire survenant à distance de leur véritable origine. Ce qui vous fait souffrir, ce sont les terminaisons nerveuses d'une zone de peau plus ou moins étendue, mais ce nerf est en réalité irrité à son départ de la colonne vertébrale ou plus rarement sur son trajet au milieu du corps. L'exemple le plus connu de douleur projetée est la sciatique, dont la cause principale, la hernie discale lombaire. La sensibilité de toutes les régions du corps est assurée par des nerfs qui partent de la colonne vertébrale.

La hanche comme d'autres régions peut être siège d'une douleur projetée. C'est très fréquent en fait. Ces nerfs partent d’une partie très surmenée de la colonne lombaire : la charnière dorso-lombaire. (entre la 12ème et dernière dorsale (D12) et la première lombaire(L1)). En cas de cambrure très marquée, de surpoids important, d’une faible musculature abdominale, cette articulation est soumise à rude épreuve. Par conséquent elle peut dysfonctionner et en simplifiant entraîner un “pincement“ de la racine nerveuse D12. Cette même racine innervant la région du pli de l’aine.
Typologie et siège : Vous pouvez ressentir des élancements très localisés, mais c'est en général une zone assez large qui est désagréable, typiquement elle fait le tour extérieur de la hanche et remonte un peu vers les lombaires. Souvent c'est une douleur de l'aile iliaque (le rebord osseux en haut du bassin, au début du flanc) et du pli de l’aine.
C'est une douleur extrêmement désagréable, d'autant plus que les calmants n'arrivent pas à vous soulager ou très peu. Vous cherchez parfois spontanément à appliquer un baume, du froid ou du chaud, sur la zone sensible, et vous en tirez un bénéfice aussi efficace que les comprimés bien que cela ne soit pas très durable. Vous avez essayé les anti-inflammatoires, parfois en piqûres devant l'intensité de votre gêne, sans aucun résultat. La douleur n'est pas tellement liée aux efforts ou à la marche, mais plutôt aux positions, et particulièrement aux changements de position: vous extraire du lit, d'un siège, d'une voiture, sont des moments très difficiles.
Pathologie très fréquente. Diagnostic à confirmer par examen clinique.
b- Douleurs projetées genou
En cas d’arthrose débutante du genou, la douleur peut se projetter vers la hanche, malgré un genou asymptomatique. (cf .https://osteoducoureur.blogspot.fr/2013/02/la-douleur-de-genou-en-course-pied.html
Diagnostic à confirmer par radiographie
c- Douleurs liées à une dysfonction du pubis – Pubalgie
L'arthropathie du pubis est l'affection qui mérite le mieux l'appellation "pubalgie": la douleur est au milieu mais irradie à toute la région, est réveillée par la palpation de l'os. Classiquement elle vient de tractions asymétriques sur le pubis s'exerçant en haut par les muscles abdominaux et en bas par les adducteurs.
Le problème vient plus précisément d'une asymétrie droite-gauche des tractions sur le pubis. L'insuffisance relative des abdominaux joue seulement un rôle favorisant car normalement ils stabilisent en haut les contraintes asymétriques sur le pubis.
Diagnostic à confirmer par examen clinique. Rechercher une instabalité du bassin sur des schémas de jambe courte, entorse d’une cheville unilatérale mal soignée, …
Quoiqu’il en soit, rapprochez vous d’un praticien compétent (ostéopathe, médecin du sport, rhumatologue, …) apte à poser un diagnostic ou un bilan de votre pathologie afin de cibler par un examen minitieux la cause réelle de votre douleur. Je tiens également à rappeler que vous êtes, vous coureur à pied, votre meilleure diagnostiqueur. Dans la mesure où vous connaissez pleinement vos sensations, tensions musculaires, gênes articulaires, vous êtes les plus à mêmes à renseigner le praticien que vous consultez. N’omettez aucun détail!
Tout est à prendre en compte pour analyser votre pathologie.
Bonne course à tous.
F. BEDIN, Ostéopathe D.O. (78 - Le Pecq)
La douleur de pied du coureur

En un mot, dès qu’une douleur inhabituelle du pied apparaît CONSULTER.
Je vais vous parler aujourd’hui des douleurs de pied du coureur. Elles sont diverses et trouvent toutes des origines différentes: sur-entraînement, post-course, changement de chaussures. Une chose est sûre, quand le pied commence à faire mal c’est l’ensemble des jambes et du bassin qui vont compenser…Raison pour laquelle il faut prendre au sérieux ces douleurs de pied.
Je ne vais pas rentrer dans le détail des pathologies propres aux soins podologiques (ongle incarné, cors, …), mais seulement documenter et analyser les pathologies les plus souvent rencontrées chez mes patients-coureurs.
Voici une coupe de pied de notre “espèce“. La chose est complexe car tout le système est suspendu au niveau du médio-pied mais en même doit répondre à la contrainte du poids du corps venant du dessus.
-Aponévrosite plantaire
Vous pouvez retrouver mon articlr complet sur le sujet:
Aponévrosite plantaire ou ici
Résumé:
L’aponévrosite ou fasciite plantaire est une souffrance de l’aponévrose plantaire.
L’aponévrose plantaire est en quelque sorte la charpente de l’arche du pied. Elle s’insère sur le tubercule postérieur du calcanéum et se termine en se divisant en bandelettes sur la base des premières phalanges. Elle est de forme triangulaire (éventail …), son insertion est étroite et épaisse et sa terminaison est large et fine.
Cette structure fibreuse, stabilise, soutient l’arche interne et s’oppose à l’affaissement du pied. L’aponévrose permet aussi la transmission de la force de propulsion de l’arrière pied vers l’avant pied.
Dans la pratique sportive et plus particulièrement dans la course à pied, l’aponévrose plantaire qui présente une élasticité limité, est soumit a des contraintes répétitives importantes. Ces dernières peuvent engendrer une aponévrosite.
Le symptôme quasi unique de l’aponévrosite plantaire est la douleur talonnière (plutôt en interne), dans certains cas c’est le corps de l’aponévrose qui est douloureux (légèrement en avant du talon). Elle est ressentie surtout lors de la mise en charge (la matin ou après une position assise prolongée). La douleur est ressentie lors de l’attaque du talon au sol et n’est pas soulagée par la marche sur la pointe du pied. Cette douleur de mise en charge est ressentie sous le talon et diminue progressivement après quelques minutes. En cours de journée elle réapparaîtra suite aux pressions répétées sous le calcanéum. Classiquement elle survient progressivement lors des entraînements. Parfois, elle peut disparaître à l’issue de l’échauffement pour réapparaître dans les minutes suivant l’arrêt de l’activité.
Une boiterie est parfois observée.
L’examen clinique retrouvera une douleur exquise lors de la pression de l’insertion calcanéenne de l’aponévrose.
Les facteurs favorisants de l’aponévrosite plantaire sont :
- un trouble statique et/ ou dynamique (pied valgus, plat, creux, instable)
- une chaussure inappropriée ou usée
- surmenage kilométrique
- terrain instable
- surcharge pondérale
- Tendinite achilléenne
Elle va s’exprimer par une douleur à la face postérieure du talon. Un grand classique du coureur qui est souvent l’expression d’une trop forte sollicitation du mollet (triceps sural).….La tendinite se déclenche lorsque le tendon est soumis à des contraintes trop importantes sur un période trop longue ou à un moment inapproprié, ce qui va dépasser sa capacité de résistance.
Les causes sont multiples :
- Une mauvaise position à l’effort (suite à des séquelles d’entorse mal soignées, …)
- Des chaussures inadaptées ou usées.
- Etirements excessifs en quantité et qualité
- L’entraînement sous la pluie, dans le froid.
- Le travail prolongé à plus de 80 % de la puissance maximale (un effort trop intense et trop long)
- Des efforts physiques violents répétés sans échauffement.
- Causes infectieuses : caries, excoriation cutanée du membre inférieur
- Dans le cas de sortie supérieure à 1h, des étirements réalisés à chaud.
- L’alimentation acide
- Epine calcanéene
Une douleur qui pourrait s’apparenter à l’aponévrosite plantaire. La différence entre ces 2 pathologies est le fait que l’épine est clairement objectivable à la radiographie. On peut voir en effet des dépôts de cristaux de calcium sur l’insertion de l’aponévrose plantaire. (insertions antérieurs ou postérieures)
- Névralgie de Morton
Les névralgies de Morton sont dues à la souffrance du nerf plantaire interdigital comprimé entre les têtes métatarsiennes voisines. Le nerf s’épaissit, formant un névrome (épaississement cicatriciel du nerf) très douloureux. Les douleurs très vives se localisent, le plus souvent entre les bases des troisième et quatrième orteils et peuvent irradier vers les orteils voisins. Elles sont aggravées par la marche et obligent parfois à se déchausser. La pression du névrome reproduit la douleur. Pathologie assez fréquente en course à pied. Surtout ne pas tarder pour consulter.
- Ténosynovite
Parmi les nombreux symptômes du pied, la ténosynovite, avec sa douleur caractéristique dans la région de la cheville et de la voûte plantaire longitudinale, est assez courante. La synovite peut être causée par des déformations du pied, tel qu’un pied plat, une sollicitation excessive, des chaussures ne maintenant pas bien le pied, ou des séquelles de fracture ou autres blessures. Le recueil des antécédents médicaux et un examen clinique sont essentiels au diagnostic de synovite qui se manifeste surtout par une douleur locale, une sensibilité et des mouvements douloureux. Hormis le tendon d’achille, ces ténosynovites peuvent toucher au niveau dorsal du pied, le long extenseur du I, le muscle tibial antérieur ou au niveau plantaire, le muscle flechisseur du gros orteil, celui du tibial postérieur, ….
- Fracture de fatigue
a- La fracture des métatarses
Le classique du surentraînement. C’est la fracture la plus courante en course à pied. Elle va apparaître dans les phases de préparation à vos objectifs. Elle a été découverte très tôt par Breithaupt en 1855.
Très souvent, la symptomatologie douloureuse est progressive et se situe sur l’avant-pied. La douleur est de type mécanique, et s’accompagne de phénomènes œdémateux bien visibles sur le dos du pied. Le repos apporte un soulagement tout au moins pendant la phase initiale. Les symptômes sont d’abord reliés aux activités physiques puis finissent par devenir invalidants dans la vie quotidienne avec apparition d’une boiterie. Parfois, on retrouve un traumatisme mineur inaugural (appui sur un caillou avec des racers par exemple), mais très souvent la douleur apparaît sans trauma initial.
b-La fracture du calcanéum
Il est habituellement très stéréotypé et se traduit typiquement par un gonflement douloureux du talon qui survient dans les heures ou les jours qui suivent une activité inhabituelle (sortie longue, fractionné un peu long, …). Elle représente 15% des fractures de fatigue du pied. L’intensité et la vitesse d’installation des symptômes sont variables. L’oedème, plus ou moins marqué, intéresse l’ensemble du talon et peut s’apprécier par la largeur de l’arrière-pied, mesurée sur le ventre et surtout par l’empâtement de la région pré-achilléenne, effaçant les gouttières rétro-malléolaires.
La douleur est d’emblée suspectée lorsque le patient marche en gardant le talon en légère surélévation pour ne pas toucher le sol. On la retrouve très facilement à la palpation du calcaneum, en particulier lors du pincement transversal bi-digital.
La percussion du calcanéum réveille la douleur tout comme la marche sur les talons.
Pour être sûr de ne pas passer à côté d’une pathologie tendineuse achillléenne, les tests d’étirement du triceps sont indolores, tout comme la marche sur pointe de pied. La palpation soigneuse du tendon d’Achille permet en principe de l’innocenter.
- Hallux valgus
Il s’agit d’une déviation du gros orteil vers l’extérieur, avec, fréquemment, une proéminence de la tête du premier métatarse (oignon). Cette voussure peut devenir inflammatoire par la bursite sous-jacente de la tête métatarsienne, ce qui accentue la bosse. Très souvent elle oblige à augmenter les tailles de chaussure lors de leurs achats.
- Dérangement articulaire d’un os du pied – Naviculaire, cuboide, Cunés
Ces troubles font partie de la partie importante de la consultation ostéopathique chez les coureurs. En effet, les chocs répétés liés à l’impact au sol engendrent des petits troubles de la mobilité du pied, qui peuvent être source de douleurs intenses. Le naviculaire, le cuboide et les cunés sont les plus touchés par ce genre de troubles. La mobilisation de ces os entraînent des douleurs et l’on peut ressentir une sensation de blocage d’un pied par rapport à l’autre. La radiographie sera négative et seul l’examen clinique sera l’examen de référence.
- Le syndrome du canal tarsien
Le syndrome du canal tarsien se manifeste par une douleur du type brûlure, le long de la plante et dans tous les orteils, pouvant être due à la compression du nerf tibial postérieur à l’intérieur du tunnel fibro-osseux sous le rétinaculum des fléchisseurs de la cheville. La compression de ce nerf peut avoir plusieurs causes, les plus courantes étant des irrégularités osseuses, des fractures de cheville ou des luxations, des ganglions ou encore un mauvais chaussant.
On peut constater une perte de sensibilité dans les régions innervées par les nerfs plantaires externes et internes, ainsi qu’une faiblesse et une paralysie des muscles du pied, en particulier les fléchisseurs des orteils.
En conclusion, ne jamais négliger une douleur de pied au détriment, un de développer des douleurs ailleurs par phénomène de compensation(essuie glace, tendinite achilléenne, bursite rotulienne, sciatique ….) et de deux d’aggraver votre problème primaire au pied.
Bon run !
Fabrice BEDIN - Ostéopathe DO
Inscription à :
Articles (Atom)


